Por lo que conocemos actualmente hay dos rutas por las que se puede propagar el COVID-19.
Esta ruta ocurre cuando hay bebidas o alimentos contaminados con restos fecales con el virus. La contaminación del agua por heces fecales es la forma más común de la ruta fecal-oral. También puede transmitirse por el consumo de carne cruda o poco hecha.
Es la forma menos común de transmisión de este virus. Además, debido a que la mayoría de países cuentan con sistemas de agua y alimentación seguros, el riesgo es más bajo aún en países desarrollados. De todas formas, hay que comentarla. Este es un motivo más para lavarse las manos después de usar el baño y antes de comer.
Mediante estornudos o la tos. El virus puede trasladarse hasta 2 metros. Cuando cae a una superficie puede mantenerse activo durante 24 horas, aunque hay estudios que han visto que pueden durar hasta 9 días. Además, el virus puede permanecer activo en el aire durante 3 horas. Y aun si no se tienen síntomas, una persona infectada puede transmitir el virus mediante tos o estornudos. De ahí la importancia de taparse cuando se tose o estornuda.
Si pasas por una zona donde el aire contenga carga viral, o si tocas con las manos alguna superficie con el virus y luego te pasas las manos a la cara es muy probable que acabes infectado. El virus puede entrar por las mucosas de ojos, nariz o boca, y de allí puede ir al sistema respiratorio. Por todo esto, es bueno usar mascarilla y, si se puede, cubrir los ojos con gafas cerradas, o, al menos, gafas normales, si se tiene que salir a la calle o si se está cuidando de una persona infectada.
Una vez el virus entra al sistema respiratorio, SARS-CoV-2 ataca a los alvéolos. Los alvéolos están formados por dos tipos de células: neumocitos tipo 1 y tipo 2. Los neumocitos tipo 1 son planos; permiten la difusión de los gases hacia la sangre. Los neumocitos tipo 2 tienen forma cúbica; producen el surfactante pulmonar. El surfactante pulmonar tiene como función facilitar el intercambio de los gases respiratorios. Así, se mezcla con agua, reduciendo su tensión superficial, reduciendo la presión, y formando una fina capa que recubre toda la superficie alveolar.

SARS-CoV-2 se une a los neumocitos tipo 2. Los coronavirus tienen proteínas S (de pico) que, entre otras, facilitan el proceso de entrada al huésped, además de dar su forma característica a los coronavirus. SARS-CoV-2 se une a los neumocitos tipo 2 por sus receptores ACE-2 (o ECA-2: enzima convertidora de angiotensina 2). Tras la unión a estos receptores, el virus ejecuta su ciclo de replicación viral. En esencia, durante este proceso el virus forma proteínas y material genético con la maquinaria del hospedador; este material se unirá para formar más virus (entre 10.000 y 100.000) que se liberarán al exterior (aquí tienes explicada la replicación viral con mayor profundidad). Este proceso provoca la destrucción del neumocito.
La enzima convertidora de angiotensina 2 interviene en la regulación de la tensión arterial y la secreción de insulina. De ahí que haya mayor riesgo para personas con diabetes e hipertensión.
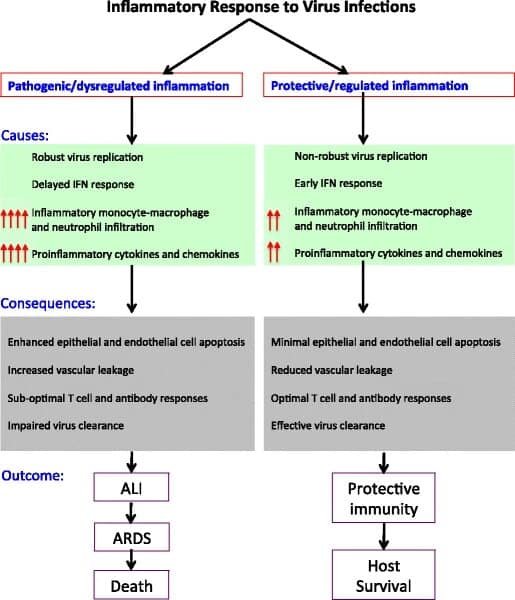
Por supuesto, ante esto, el cuerpo humano va a responder. Y en esencia, el cuerpo puede hacerlo de dos formas: con inflamación controlada o no controlada. Sí, la buena es la controlada.
Si hay una respuesta temprana de los interferones (IFNs), el virus no se podrá replicar "a gusto", y el resto de respuestas del cuerpo (que veremos a continuación) ocurrirán, sí, pero de forma equilibrada, y así el daño al cuerpo será mínimo. Tendremos una respuesta protectiva y seguiremos adelante habiendo presentado síntomas reducidos, o incluso sin haber presentado síntomas.
¿Cuáles son esas respuestas del cuerpo contra los virus? Para empezar, se liberarán mediadores de la inflamación. Estos mediadores llamarán a los macrófagos, que secretarán citoquinas: compuestos como las interleucinas IL-1 y IL-6, y el factor de necrosis tumoral alfa (TNF-α). Estos compuestos van al torrente sanguíneo y provocan la vasodilatación y el aumento de la permeabilidad capilar. La liberación de estos compuestos de manera descontrolada da lugar a un evento llamado 'tormenta de citoquinas' que puede ocasionar muchos problemas.
IL-1, IL-6 y TNF-α pueden viajar por la sangre hacia el sistema nervioso central. Su presencia manda al hipotálamo a producir prostaglandinas (tales como PGE2) que aumenta la temperatura corporal (fiebre). La fiebre es el síntoma que aparece con mayor frecuencia en los pacientes con COVID-19.
La vasodilatación y el aumento de la permeabilidad capilar provoca que el plasma celular vaya hacia fuera y que se filtre en los espacios intersticiales, pudiendo también entrar en los alvéolos. Todo ese fluido queda alrededor de los alvéolos, tratando de comprimirlos, y, como ya hemos dicho, cabe la posibilidad de que entre. ¿Qué pasa si entra todo ese líquido al alvéolo? ¿Cómo afecta a la producción y concentración del surfactante? Esto puede provocar un edema pulmonar, exceso de líquido en los pulmones, que dificulta la respiración.
El surfactante se ahoga, por lo que la tensión superficial aumenta (¿recuerdas que el surfactante reduce la tensión superficial?) y esto provoca el colapso de los alvéolos. Además, recuerda todo el líquido que queda alrededor del alvéolo; se impide el intercambio de gases y esto puede llevar a la hipoxemia (disminución anormal de la presión parcial de oxígeno en la sangre arterial) y a que nos cueste respirar. Piénsalo, tenemos que abrir un alvéolo colapsado por dentro y por fuera; esto es muy difícil; esto es lo que provoca la disnea (dificultad para respirar).
¿Recuerdas los compuestos liberados por los macrófagos? Además de lo comentado anteriormente, traen muchos neutrófilos a la zona. Estos son los compuestos que intentarán destruir el virus mediante la transmisión de especies de oxígeno reactivo (ROS) y proteasas. Si, mediante estos compuestos pueden destruir el virus, pero también pueden destruir los componentes alveolares. Sin los neumocitos tipo 1 no hay un buen intercambio de gases, y sin los neumocitos tipo 2 se pierde la producción del surfactante necesario para el correcto intercambio de gases. Al final, en el alvéolo quedarían los restos de la guerra, formando consolidaciones pulmonares (importantes para el diagnóstico en tomografías). Por supuesto, con todos esos restos no se puede intercambiar los gases correctamente, lo que puede llevar a la hipoxemia. Todos estos restos generan la fabricación de más mucosa, que provoca esa molestia en los pulmones, y con ello, la tos productiva.
¿Qué pasa si alguien tiene hipoxemia? Cómo hemos visto, esto es una baja presión de oxígeno. La presión baja de oxígeno estimula la acción de quimiorreceptores periféricos que, entre otras cosas, pueden estimular al sistema nervioso simpático (SNS) y a aumentar el ritmo cardíaco. Además, también puede aumentar la frecuencia respiratoria.
¿Que puede ocurrir si la inflamación en el pulmón es muy severa? Esta inflamación puede formarse también en otras partes del cuerpo, ocurriendo el llamado síndrome de respuesta inflamatoria sistémica (SRIS). Esto puede provocar una mayor permeabilidad a lo largo del sistema circulatorio; el volumen general de sangre se reduce, lo que causará la vasodilatación de los vasos arteriosos, y la resistencia periférica descenderá. En otras palabras, las arterias mueven menos sangre. Si baja la resistencia periférica y el volumen general de sangre la presión sanguínea se reduce, y el paciente se hipotensa. La hipotensión prolongada produce un shock séptico. Se reduce la perfusión a los diferentes órganos, lo que puede provocar un fallo multiorgánico.
Según los datos actuales, el 80% de los casos es de sintomatología leve o incluso asintomáticos. La inflamación está regulada así que no ocurren ninguno de estos síntomas graves. El 15% necesita de hospitalización. El 5% necesita cuidados intensivos.
Channappanavar, R., Perlman, S. Pathogenic human coronavirus infections: causes and consequences of cytokine storm and immunopathology. Semin Immunopathol 39, 529–539 (2017). https://doi.org/10.1007/s00281-017-0629-x